より詳細に検査を行い、より丁寧にご説明をし、ひとりひとりに合わせた治療を行います。


緑内障の目の眼圧は、値がばらつくと言われています。治療の目標となる眼圧を設定するため、無治療の方は治療をしない状態で複数回眼圧を測ります。
また、眼圧測定における誤差を考慮し、補正眼圧を測定可能な検査機器を導入して総合的に眼圧を判断します。
眼底検査は視神経を中心に、詳細に観察します。視神経乳頭陥凹の拡大のみが緑内障の所見ではありません。複数ある所見の有無を判断します。光干渉断層計(OCT)での緑内障判断は、全てが正解ではありません。ほかの病気との鑑別、視神経低形成などの非典型例も見分けます。
また、動的視野検査を導入しています。広範囲に視野異常のある方や、自動視野計での測定が難しい方、視力の低下が著しい方も検査可能です。視野は複数回行った後、状態を判断します。
点眼治療の最初は片眼のみ行い(片眼トライアル)、点眼の効果を判定します。
眼圧の変動・視野異常のパターン・緑内障の危険因子・患者様のライフスタイルなどを総合的に判断し、点眼薬を選択します。
私は、全ての緑内障点眼薬に対して使用経験があり、眼圧下降効果や副作用を熟知しております。経験や知識を交え、患者様ひとりひとりの特性を考え治療します。
安心して通院を継続していだだけるよう、病状の説明や今後の治療プランについて丁寧にご説明いたします。どうぞよろしくお願い申し上げます。
緑内障の経過観察は、眼圧と視野だけではありません。
いろいろな緑内障検査機器が登場していますが、やはり視野検査は昔も今も重要です。経過観察において、治療方針を継続もしくは変更する一番の判断基準になります。検査精度は向上し測定時間も短くなってきましたが、短時間で終わる検査プログラムだと結果がばらつくので注意が必要です。
経過観察の大まかなポイントをお示ししました。検査によって目が痛くなる・見えなくなるなど、皆様に苦痛を与えるような検査機器ではありませんので、安心して検査をお受けいただければと思います。その他詳細は、診察時にご説明いたします。
※院長診察ご希望の方は、受付時にお伝え下さい。
これは私が北里大学病院緑内障専門外来時代に、患者様がよくお話されていたことです。
基本的には、視野や眼圧経過等を紹介状としていただければ助かります。ただ、いろいろ諸事情もあることと思います。当クリニックはそのような紹介状がなかったとしても、当クリニックで行っていただいた検査結果から緑内障の状況を把握し、治療方針を考えます。その際は、今までの眼圧がだいたいどれくらいであったか、目薬は何を使用してきたか(過去のお薬手帳があれば助かります)をお聞きしますので、ある程度は覚えておいていただけたら幸いです。
近視が強いと日常で不自由な事が多く、若い頃にLASIKを行ったという方も多いと思います。今、そういう方が中高年になり、ある病気に直面しています。それは、「緑内障」です。
LASIK後で裸眼視力が上がっても、近視の目である本質は変わっていません。近視は、緑内障の発症・進行に関わるリスクの1つと言われています。目の軸(眼軸)が伸びることで近視が進みますが、その際に目の奥の視神経が曲がったり締め付けられ、緑内障性の視神経障害・視野異常をおこします。近視の強いいわゆる病的近視の目では一生眼軸は伸び続け、伸びると緑内障は悪化し続けます。
強度近視の方が緑内障になる可能性は、近視のない方の約14倍と言われています。加齢と共に、さらに緑内障のリスクも上がります。近視を伴った緑内障の方は、早期のうちから中心部分の視野異常を自覚する場合があり、進行すると文字が読めないなど日常生活に支障をきたしてしまいます。
緑内障を発見し説明をした後、患者様から「私って以前から緑内障があったのですか?」とよく訊ねられます。日本では眼圧が高くない、いわゆる「正常眼圧緑内障」が多くみられます。眼圧が高くないという事はどういう事かというと、悪化スピードが遅いということを示しています。早期視野異常を発見した場合、少なくとも5~10年前には緑内障の傾向であった可能性があります。
LASIKを行った頃、本当は緑内障を患っていたにも関わらずなぜ発見に至らなかったのでしょうか?それには以下の事が考えられます。
よって、近視の方が緑内障になっているかどうかを知るには、緑内障専門の医師の診察が必要なのです。
他の眼科で点眼治療後、当院にお越しいただいた方のお話を伺いますと、「眼圧が低いから治療法がない」と言われ、眼圧下降効果の弱い点眼を処方されているケースもございます。
当クリニックでは、LASIK後のような角膜の厚みが薄くなった目に対応した眼圧測定機器(TONOREFⅢ)を用い、より正確な眼圧値(補正眼圧値)が測定できます。眼圧値は、緑内障の診断および経過観察において大変重要です。この補正眼圧値を用いることにより、LASIKを行った緑内障眼の経過観察を的確に行っていきます。
裸眼視力の低下や老眼・ドライアイの悪化など、LASIK後に気になっている症状はございませんか?どんなきっかけでもいいのでまずは眼科を受診し、目を診てもらいましょう。さらにその際、緑内障検査も併せて受けていただくことをお勧めします。緑内障は早期発見・早期治療が大事な病気です。LASIK後であっても近視の目だという事を、ご理解いただければ幸いです。
緑内障は、ものを見るための神経(視神経)が障害されて、視野異常をきたす病気です。
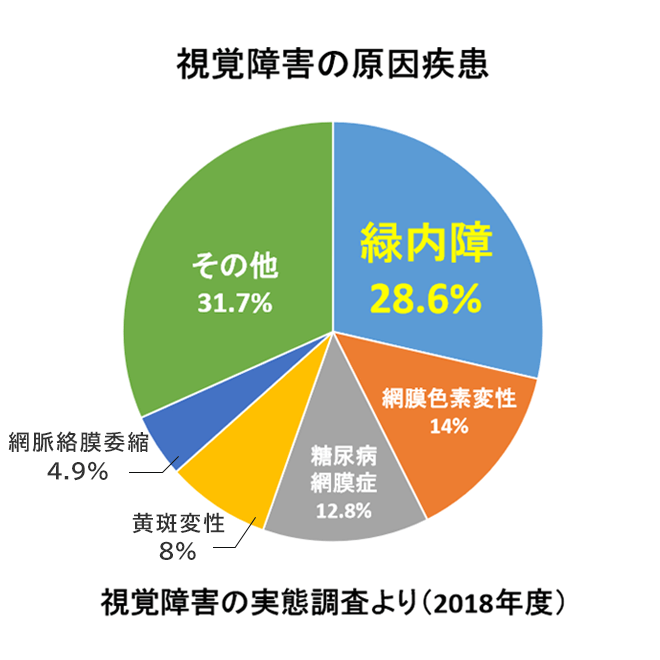
視覚障害の原因第1位であり、10年前の調査結果と比べ増加しており、今後も増加傾向にあると考えられています。
眼圧上昇・血流障害・遺伝など、様々な原因により視神経が障害され、視野異常をきたす緑内障。唯一確証のある治療は眼圧下降と言われていますが、そもそもはっきりした原因はないので、原因に対しての治療ができません。
多いのは「原発緑内障」です。
「慢性タイプ」は近視の強い方がかかりやすく、「急性タイプ」は遠視の強い方がかかりやすいです。
視野が狭くなり、見えない場所が出現します。普段両目で見ているので気づかず、下図の中期異常くらいで自覚する方が多いです。視野異常は元に戻らないため、生活に支障が出る病期まで悪化させないことが重要です。
また急性タイプでは、軽度の状態では少しかすむ・眼痛・頭痛など眼精疲労の症状と同じことが多く、発作を起こしてしまうと激しい眼痛・頭痛・吐き気・視力低下を認めます。







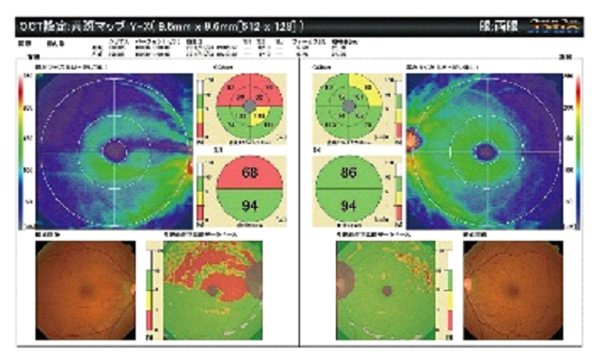
 OCT
OCT
 神経の欠損が
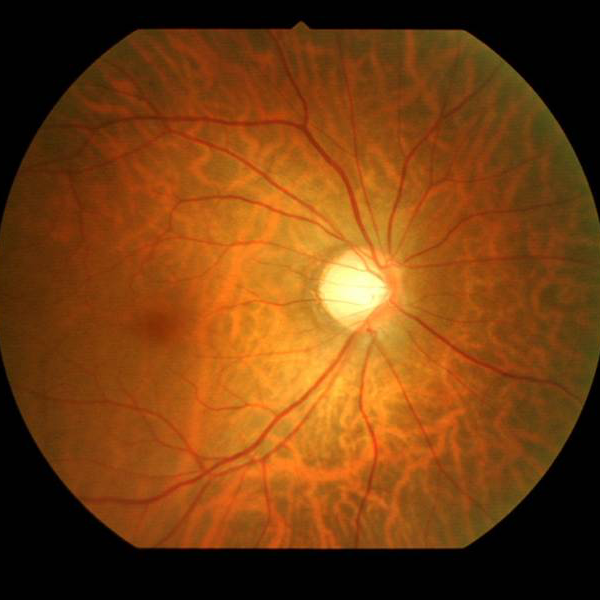
神経の欠損が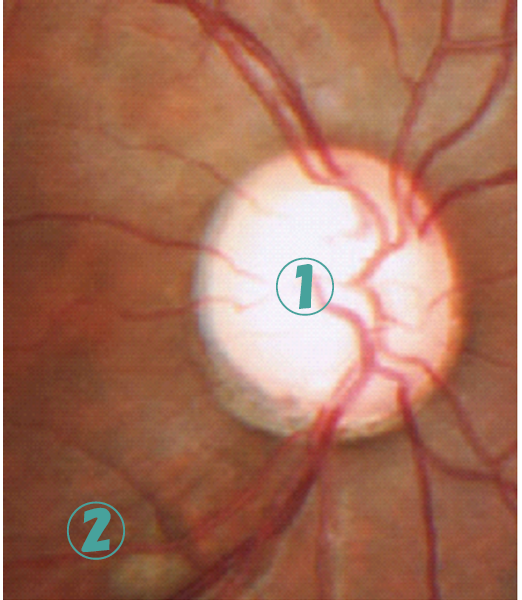 緑内障の眼底
緑内障の眼底 静的視野検査機器
静的視野検査機器
 動的視野検査機器
動的視野検査機器

一度失った視野は元に戻りません。症状が出る頃には病気として進んでいることが多く、早期発見・治療が重要です。まずは受診して目の状態を確認しましょう。
そして緑内障と診断されたら、定期的に通院し眼圧や視野の状態を確認し続けましょう。人生100年の時代、視野をできるだけ長い期間維持することが大事です。
眼底検査にて緑内障の変化があっても視野が正常の状態で、以前は「緑内障の疑い」といわれていましたが、今はPreperimetric glaucoma(PPG)と呼んでいます。
近年、光干渉断層計(OCT)の進歩で視神経の変化が詳細に撮影されるようになり、極早期の緑内障をみつけることが可能になりました。治療は、眼圧・OCTの所見・年齢・家族歴・近視などの危険因子をふまえ、総合的に判断します。